当クリニックは平成10年5月に盛岡市愛宕町に開業しました。
一般内科診療はもちろんのこと、糖尿病などの生活習慣関連病、膠原病・リウマチ疾患を専門とするクリニックです。
皆様の健康を守るため、優しく、わかりやすい説明を心がけ、診療に取り組んでおります。
お体に不安を感じる方は、お気軽にご相談下さい。
最終更新日:2023.10.12
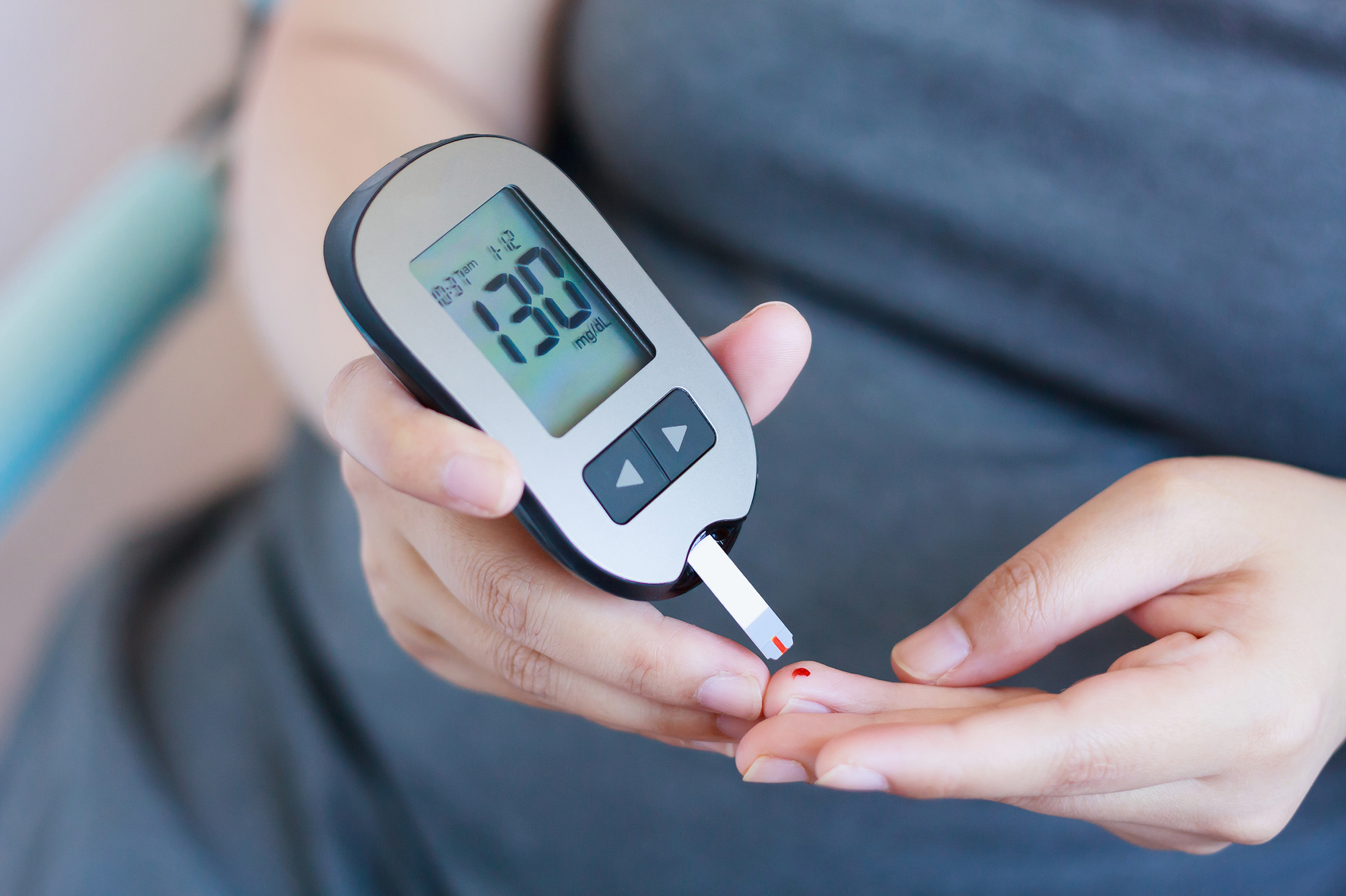
糖尿病は「血糖値が高い状態が続く病気」です。なんとなく「放っておくと怖い病気」というイメージをお持ちの方は多いのではないでしょうか。
一方で「食べ過ぎの人、運動不足の人がなる病気」「太っている人がなる病気」「生活習慣が悪いから発症する」というイメージをお持ちの方もいらっしゃるかもしれません。しかし、それは誤った認識です。
糖尿病はいくつかの種類があり、それぞれ発症のメカニズムは異なります。同じような年齢・体型・生活習慣の方でも、糖尿病を発症する人と、発症しない人がいます。
本記事では、糖尿病の専門医に監修していただき、糖尿病の種類と原因、初期症状、そして病気の予防法と食事のポイントを解説しています。
目次
糖尿病はもともと「尿に糖が出る病気」として発見されました。これが糖尿病という病名の由来にもなり、糖尿病の症状のひとつとして尿に糖が出るという症状が認められることがあります。しかし、実際は糖尿病でも尿に糖が出ない方がいたり、逆に健康な人でも尿に糖が出る方がいらっしゃます。つまり、尿糖だけで糖尿病を診断することはできないのです。現在、糖尿病は「血糖値が高い状態が続く病気」と定義されています。
血糖値とは、血液中のブドウ糖(グルコース)の濃度を意味します。私たちが生きていくためには、そのエネルギー源としてブドウ糖が不可欠です。通常は体内で糖代謝(糖がエネルギーに変わるまでのプロセス)がおこなわれますが、糖尿病はこのシステムが正常にはたらかないために起こります。そして、このブドウ糖が血液の中に増えすぎてしまうと、体にさまざまな障害が起こります。それが糖尿病という病気です。よって、糖尿病の治療ではこの血糖値のコントロールが重要視されます。
日本では糖尿病の患者さんが増加傾向にあります。その一方で、糖尿病を患っているにもかかわらず、実際、適切に治療をしている方は6割程度という報告があります。その背景にはさまざまな要因がありますが、糖尿病は自覚症状に乏しい病気であり、患者さん自身が発症に気づかなかったり、健康診断で指摘を受けても、積極的に改善に努めずに放置してしまう方多いというのが実情です。
糖尿病を放置すると患者さん本人が気づかないうちに徐々に血管が傷つけられ、やがて命を脅かすような病気へと進行するリスクがあります。近年では糖尿病が「がん」や「歯周病」など、ほかの病気との関連も認められています。
重大な合併症に直面し「もっと早く真剣に治療すればよかった」と後悔することのないように、糖尿病という病気としっかり向き合っていくことが大切です。
わたしたちの体には膵臓(すいぞう)という臓器があります。膵臓は胃の背部に位置する横に細長い小さな臓器です。この膵臓から、血糖値をコントロールする「インスリン」というホルモンが分泌されます。
糖尿病は、この血糖値を下げる作用をもつインスリンの分泌が不足したり、そのはたらきが不十分になったりすることで起こります。また日本人は欧米人と比べるとこのインスリンを作る力が弱く、糖尿病を発症しやすい体質であるという背景があります。
このインスリンのホルモン分泌が正常におこなわれなくなる背景を踏まえて、糖尿病はいくつかの種類に分類されます。
【表】糖尿病と糖代謝異常の成因分類
| 1型糖尿病 | インスリンがほとんど分泌されずに、高血糖になってしまう。 |
|---|---|
| 2型糖尿病 | インスリンが不足したり、はたらきが悪くなってしまう。(生活習慣との関係が深い) |
| 特定の原因による糖尿病 | ほかの病気が原因となったり、遺伝子異常によって起こったりすることもある。 |
| 妊婦糖尿病 | 妊娠をきっかけに発見された軽い糖代謝異常。 |
上記4つの糖尿病について、さらに詳しく解説します。
1型糖尿病は、体内の糖分の代謝を調節するインスリンというホルモンが、膵臓で十分につくられなくなる病気です。ほとんど分泌されずに、高血糖状態になってしまいます。
子どもや若い人に多く、思春期頃までに発症することが多いのがこの病気の特徴です。若年で1型糖尿病を発症した場合、急激に症状が現れやすいとされています。一方で、中高年で発症した場合は、比較的症状の進行は緩やかです。
日本では1型糖尿病の患者さんは少なく、全糖尿病患者の10%以下となっています。
現代では1型糖尿病の原因は解明されていません。膵臓にあるβ細胞が破壊されたために、インスリンの分泌量が絶対的に不足してしまうことが直接的な原因ですが、なぜこのβ細胞が壊れてしまうのかは、よくわかっていません。現状では、免疫機能に異常が起きて、自分の膵臓のβ細胞を攻撃してしまうのが主な原因であると考えられています。このような病気を、自己免疫疾患といいます。
その要因のひとつには自己免疫が関与していると考えられています。
「糖尿病」というと、生活習慣の乱れや太っている人が罹患する病気というイメージをもっている患者さんも多いですが、この1型糖尿病は食べ過ぎや運動不足などの悪い生活習慣とは無関係な病態です。
環境はも遺伝も、関係のない病気であることもわかっています。
1型糖尿病と診断されたからといって、患者さん自身にも、そしてご両親にも、誰にも責任はありません。
高血糖状態が続くと、さまざまな症状があらわれます。
そのほか、嘔吐・吐き気、腹痛などの症状が認められることもあります。
また突然、異常な高血糖による意識障害や昏睡状態などの危険な症状が現れることがあるため注意が必要です。
膵臓からインスリンの分泌ができない1型糖尿病は、インスリンを体内に自己投与する必要があります。そのため、以前は「インスリン依存型糖尿病」とよばれていました。
インスリンの投与は皮下注射によっておこなわれます。注射はペン型注射器で自分で注射する方法と、インスリンポンプと呼ばれる携帯型の小型機器を使って持続的に注射する方法があります。どちらの方法でも、比較的痛みは少なく、使い方も簡単です。
インスリンには本来、食事から摂取したり体内で作られる糖代謝を調整し、血液中の糖の濃度(血糖値)を下げて、正常域にコントロールする必要があります。そのため、注射する際は、インスリンの量や食事・運動の量に応じて調整が必要です。それと同時に、食事の量と栄養バランスを考慮した食事療法がとても重要です。
血糖値をうまくコントロールできれば、健康な人と同じように生活できます。部活動や野外サークル活動を諦めるようなことはありません。
2型糖尿病は、遺伝的な要素に、悪い生活環境が重なって発症します。日本人の場合、全糖尿患者の90%以上がこの2型糖尿病です。中高年以降に発症するケースが多いですが、若年層の発症も増えています。
インスリンの量が不足したり、はたらきが悪いことが原因で起こる一方、インスリン注射をおこなわなくても命に関わることがほとんどないため、以前は「インスリン非依存型糖尿病」とよばれていました。
血糖値を高いまま放置すると、徐々に全身の血管や神経が障害され、さまざまな合併症を引き起こします。また感染症も発症リスクが高くなるため注意が必要です。
2型糖尿病は、
など、これらの要因が重なって発症します。
遺伝的要因とは、ある病気の発症に遺伝子の問題が関わっているということです。家族に2型糖尿病の方がいる人は、遺伝的要因をもっている可能性があります。
一方、食べ過ぎや運動不足も2型糖尿病を発症する引き金となります。食べ過ぎは肥満や高血糖をまねき、さらにストレスが加わると血糖値が上昇します。このような悪い生活習慣を放置していると、2型糖尿病は徐々に発症し、やがて病態が進行していきます。
2型糖尿病は、病態が徐々に進行するため初期症状がほとんどありません。症状が現れにくいため、病気を発見しにくく、知らない間に悪化していたという状況に陥ります。症状に気づいた頃には、すで病態が進行していて、重大な合併症を引き起こしてはじめて糖尿病であることに気づく方も少なくありません。
初期段階で無症状であることが多い一方で、
というような状態は、糖尿病の特徴的な症状です。
また、
このような症状は、何らかの合併症が進行している可能性が高いため、注意が必要です。
2型糖尿病は、インスリンがまったく分泌されないという訳ではないため、食事や運動、または血糖値を下げる薬を使って血糖値をコントロールすることで治療を進めます。重要なのは、高血糖状態が続くことで発症リスクが高まる病気(合併症)を未然に防ぐことです。
治療は基本的に、
この3本の柱が中心となります。
3つすべてが重要で、患者さんの病態に合わせて組み合わせながら治療を進めて行きます。適切な治療を行えば、健康な人と変わりのない生活を送ることができます。
しかし、血糖値のコントロールがうまくいかないと、徐々に合併症が進行して、生活の質が著しく損なわれてしまうことになります。症状が改善したからといって、くれぐれも自己判断で治療を中止しないようにしてください。
妊婦をきっかけに発見された糖代謝異常を、妊娠糖尿病または糖尿病合併症妊娠といいます。
妊娠すると、胎盤からインスリンの作用を弱めるホルモンが分泌されます。その影響を受けて血糖値が上がりやすい状況になります。また、ご家族(2親等以内)に2型糖尿病の既往があるという方は、妊娠糖尿病を発症するリスクが高くなると考えられています。
妊婦糖尿病の多くは一時的な病態ですが、母体や赤ちゃんへの影響も懸念されるため、適切な血糖管理が大切です。また、ほとんどの場合は出産後に正常に戻りますが、数年後に本格的な糖尿病になるケースもあるため注意が必要です。
※ 妊娠前の段階で糖尿病と判断された方、妊娠中に明らかな糖尿病と診断された方は、妊娠糖尿病には含まれません。

二宮内科クリニック二宮 一見 先生
当クリニックは平成10年5月に盛岡市愛宕町に開業しました。
一般内科診療はもちろんのこと、糖尿病などの生活習慣関連病、膠原病・リウマチ疾患を専門とするクリニックです。
皆様の健康を守るため、優しく、わかりやすい説明を心がけ、診療に取り組んでおります。
お体に不安を感じる方は、お気軽にご相談下さい。
© ヨクミテ|医師監修の医療メディア, Inc. All Rights Reserved.