脳梗塞は、血圧の変動や脱水があると起こりやすくなります。そのため、脱水になりやすく血圧が下がりやすい睡眠中や起床時、活動開始時に多く発症するといわれています。「アテローム血栓性脳梗塞」「ラクナ梗塞」は睡眠中に起こりやすく、「心原性脳塞栓症」は起床後2時間以内に起こりやすい傾向があります。 また、場所としては発汗することで水分が失われやすい浴室、睡眠によって水分が失われやすい寝室、寒い時期の気温差が激しい脱衣所や玄関が要注意です。加えて、暑さから脱水を招きやすい夏(6月から8月)にかけて起こりやすいともいわれています。 とはいえ、脳梗塞が発症するリスクは季節や場所問わず存在しています。予防のためには、日頃から水分をこまめにとるようにし、脳梗塞を引き起こす危険因子となる高血圧・糖尿病・脂質異常症の治療を欠かさないことなどが大切です。

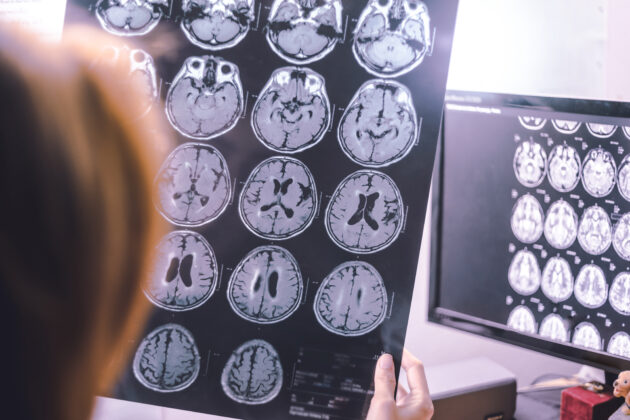

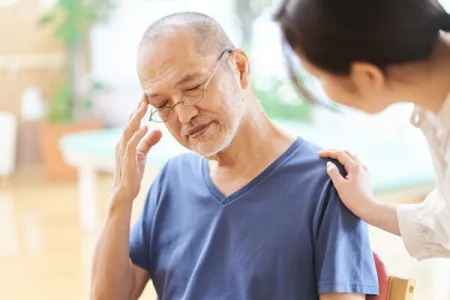 下記の3つの症状は、脳梗塞の可能性が高い大変危険な状態と考えられています。
下記の3つの症状は、脳梗塞の可能性が高い大変危険な状態と考えられています。 疑わしい症状がみられたら、迷わず救急車を呼び、早急に対処することが必要
疑わしい症状がみられたら、迷わず救急車を呼び、早急に対処することが必要